Содержимое статьи
Посттравматический артрит
На рисунке здоровые и пораженные артрозом суставы
Артроз кистей рук
По данным статистики в развитых странах имеется стойкая тенденция роста заболеваемости артрозом. Патологический процесс развивается в определенной группе суставов, и артроз суставов кистей рук – одна из самых частых его локализаций. Почему начинается заболевание, как протекает, особенности его лечения можно узнать из этой статьи.
Что это такое
Артроз суставов кистей рук – это дегенеративно-дистрофическое заболевание мелких суставчиков, сопровождающееся постепенным разрушением хрящевой ткани, периодически возникающими асептическими (без наличия инфекции) воспалительными процессами, деформацией руки со стойким нарушением ее функции и нарастающим болевым синдромом. Все это приводит к снижению качества жизни человека, утрате трудоспособности и способности к самообслуживанию.
Кости кисти делятся на три отдела:
- небольшие, разные по форме косточки запястья (всего 8), расположенные в два (ближний проксимальный и дальний дистальный) ряда; проксимальный ряд образует с лучевой костью предплечья лучезапястный сустав;
- трубчатые пястные кости – их проксимальные части образуют с дистальным рядом запястья I – V запястно-пястные суставы; дистальные концы образуют проксимальными фаланговыми костями I – V пястно-фаланговые суставы;
- небольшие трубчатые фаланговые косточки пальцев по 3 на втором-пятом пальце и 2 на первом пальце; образуют I – V пястно-фаланговые, проксимальные и дистальные межфаланговые суставы.
Болеют артрозом суставов рук преимущественно болеют женщины после 50 лет. Заболеваемость нарастает с возрастом. При своевременно начатом лечении можно остановить процесс разрушения суставных поверхностей. Код по 10 МКБ:
- М18 – артроз первого запястно-пястного сустава (ризартроз);
- М19 – остальные артрозы кисти и пальцев – М19 (другие артрозы).
Причины артроза кистей рук
Воздействие различных внешних и внутренних факторов может быть причиной артроза:
- наследственные особенности строения хрящевой ткани – она может быстро разрушаться от воздействия разных факторов;
- пожилой и старческий возраст – разрушению суставного хряща способствует возрастные изменения кровообращения и снижение обмена веществ;
- гормональная патология – особенно часто проявляются у женщин при снижении гормонального фона, в том числе, возрастном, при климаксе;
- физические нагрузки – постоянные длительные мелкие работы руками, сопровождающиеся микротравмированием; особенно страдают женщины из-за высоких нагрузок по дому;
- последствия травм кисти – переломов, вывихов, ушибов;
- последствия остро и хронически протекающих артритов (воспалительных процессов) различного происхождения.
Под воздействием различных внешних и внутренних причин в организме происходят изменения: снижается объем синовиальной жидкости, питающей хрящ. Покрывающий головки суставных поверхностей хрящ постепенно истончается, теряет эластичность, растрескивается и разрушается. Это приводит к разрастанию костной и соединительной ткани, изменению формы и снижению функции мелких суставчиков. Процесс сопровождается постепенно нарастающим болевым синдромом.
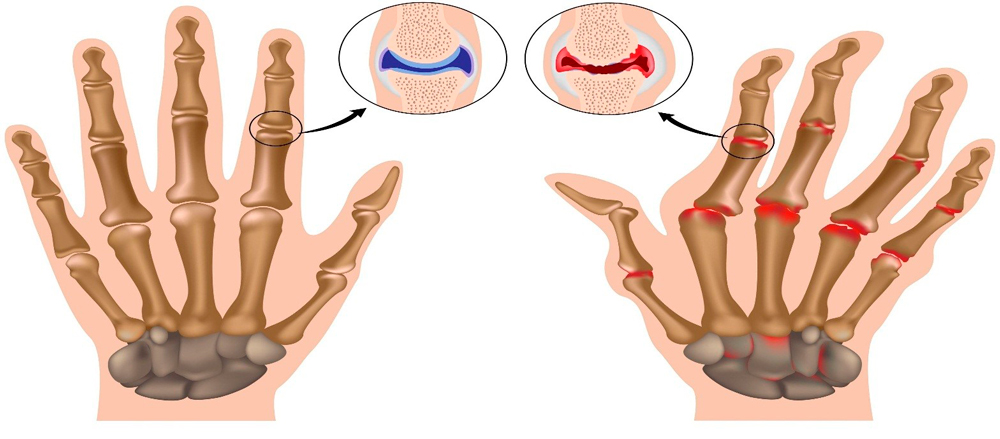
На рисунке здоровые и пораженные артрозом суставы
В группе риска лица:
- занимающиеся работами или видами спорта, связанными с высокими нагрузками на руки, – слесари, токари, пианисты, теннисисты, домашние хозяйки;
- страдающие артритами;
- имеющие близких родственников, страдающих артрозом рук.
Симптомы артроза кистей
Начинается незаметно, протекает в течение длительного времени с постоянно нарастающей симптоматикой. Чаще всего симметрично поражаются дистальные (конечные, наиболее отдаленные от ладони) межфаланговые суставчики (ДМФС), реже – проксимальные (расположенные ближе к ладони) межфаланговые (ПМФС) и запястно-пястный сустав 1 пальца (1 ЗППС). Совсем редко поражаются пястно-фаланговые суставные сочленения (ПФС). Симметричность поражения отсутствует только в том случае, когда причиной развития артроза суставов кистей явилась травма (посттравматический артрит).
Первые признаки
Они незначительны – это небольшая болезненность в руках, особенно, после значительных нагрузок и легкая скованность по утрам. Такие симптомы могут беспокоить в течение длительного времени, нарастая медленно и незаметно.
Явные симптомы
Постепенно боли после физических нагрузок нарастают, держатся длительно. Появляются ночные боли, нарушается сон. Утром все сложнее восстанавливать нормальную двигательную активность – ладони все труднее сгибать. Иногда в месте поражения боль нарастает, возникают небольшое покраснение и отечность – признаки асептического воспаления в суставной синовиальной оболочке.
Боли становятся постоянными, появляется суставной хруст, снижается функция руки. Появляются ограничения подвижности кисти, вызванное разрастанием неэластичной соединительной ткани (контрактуры). Становится трудно выполнять обычные профессиональные действия, работу по дому, а также ухаживать за собой. В это время у некоторых пациентов появляются необходимость в смене работы.
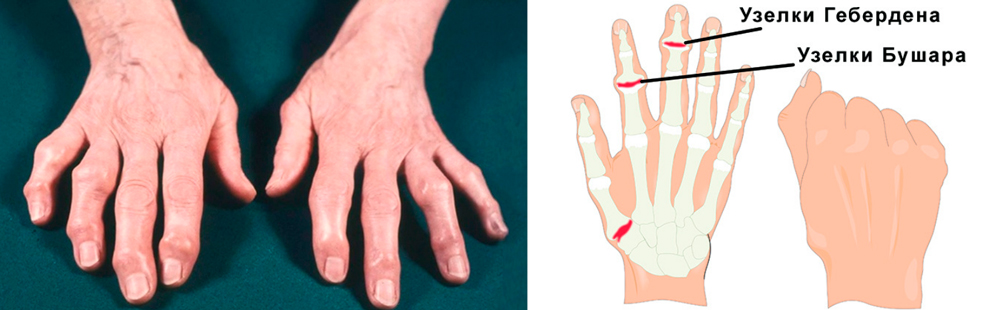
Постепенно в области пораженных суставчиков появляются костные наросты, деформирующие кисть. Особенно выражены такие наросты в межфаланговых суставчиках при артрозе пальцев кисти рук. В области дистальных межфаланговых сочленений это узелки Гебердена, проксимальных – Бушара. Нарушения подвижности стойкие, постоянные.
Опасные симптомы
Не все обращают внимание на такие «мелочи», как легкие боли в руках, тем более, что на ранних стадиях они быстро проходят. Поэтому, чтобы как можно раньше обращаться к специалисту, стоит обратить внимание на следующие симптомы:
- боли после физической нагрузки могут беспокоить весь день и даже ночью;
- утром ладонь сгибается и разгибается с трудом;
- иногда мелкие суставчики руки и пальцев воспаляются – усиливаются боли, появляются покраснения и отек, ухудшается общее состояние; все это через некоторое время проходит без лечения;
- вы больше не можете качественно выполнять мелкую работу руками и даже не всегда можете удерживать предметы.
Появление таких симптомов говорит о том, что у вас пока есть время, руки еще не полностью утратили свою функцию. Но тянуть не стоит: инвалидность не за горами. Помочь сможет только опытный квалифицированный специалист.
В чем опасность артроз суставов кистей
Болезнь прогрессирует, медленно и незаметно разрушая сустав. Также постепенно происходит утрата трудоспособности.
Любая локализация и форма артроза имеет серьезные осложнения, поэтому не стоит затягивать с лечением.
Степени артроза кисти
По клиническим и рентгенологическим признакам артроз кисти делят на 3 стадии:
- Начальная. Легкая болезненность после физических нагрузок и небольшая скованность по утрам проходят самостоятельно, но постепенно продолжаются все более длительно. На рентгене изменений нет или небольшое сужение суставной щели. Иногда можно заметить первые признаки остеосклероза – кость становится более плотной. Оптимальный период для начала лечения: можно полностью подавить прогрессирование и избавиться от болей.
- Прогрессирующая. Боли усиливаются, становятся продолжительными, беспокоят по ночам. Скованность максимально проявляется по утрам, но может держаться в течение дня. Периодически развиваются синовиты. На рентгене: резкое сужение суставной щели, нарастающий остеосклероз, появление первых признаков разрастания костной ткани по суставным краям. Лечение на этой стадии займет больше времени, но опытный врач избавит от боли и приостановит разрушение сочленения.
- Запущенная. Постоянные ноющие боли днем и ночью. Невозможность выполнения привычных мелких движений из-за нарастающей скованности перерастает в полное отсутствие сгибательно-разгибательных движений в руке. На рентгене: выраженный остеосклероз, разрастание костных выступов, изменяющих форму сустава. При артрозе пальцев кисти рук отчетливо видны узелки Гебердена и Бушара. Опытный врач сможет помочь больному и на запущенной стадии.
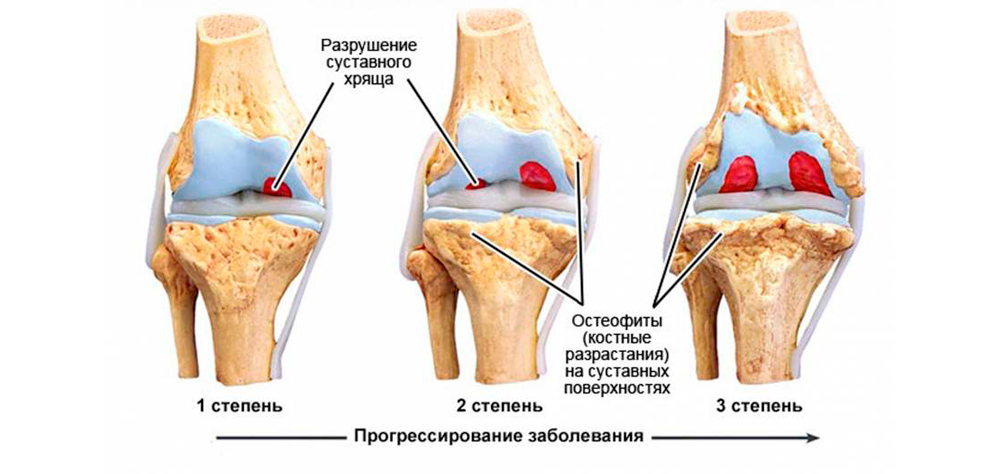
Степени артроза кисти
Осложнения артроза кистей рук
При отсутствии врачебной помощи серьезные проблемы и осложнения неизбежны. Это:
- сильные боли – больные не находят себе мести ни днем, ни ночью, что приводит к бессоннице и неврозу;
- деформация рук – в зависимости от того, где расположен больной суставчик, происходит изменение внешнего вида кисти или пальцев – это не только косметический недостаток – одновременно усиливаются боли и происходит нарушение работы сустава;
- частичная или полная утрата функции – требует сначала смены профессии, а затем происходит полная инвалидизация.
Обострения артроза кисти
Артроз кистей рук периодически сопровождается развитием синовита – неинфекционного воспаления в суставной внутренней синовиальной оболочке. Пораженные сочленения отекают, кожа над ними краснеет, болевой синдром и все остальные неприятные ощущения усиливаются. При появлении признаков воспалительного процесса нужно:
- использовать любые обезболивающие препараты; внутрь: 1 – 2 таблетки Парацетамола по 500 мг или таблетку Найза 100 мг; наружно: гель Пенталгин или эмульгель Вольтарен;
- принять любое успокаивающее средство – 2 таблетки экстракта валерианы, настой пустырника;
- придать кисти возвышенное положение;
- срочно проконсультироваться с врачом.
Формы заболевания
По локализации артроза и особенностям его течения выделяют несколько форм заболевания. Все эти формы – варианты деформирующего артроза кистей.
Деформирующий артроз кисти
Узелковый
Самая частая форма артроза пальцев кисти рук. Характеризуется появлением в области пальцев костных разрастаний – узелков Гебердена и Бушара. Узелки Гебердена появляются на дистальных (более отдаленных, близких к ногтям) межфаланговых сочленениях. Их разрастание сопровождается обострением синовита: кончики пальцев болят, краснеют и отекают. Но со временем воспаление исчезает, а деформация остается.
Узелки Бушара появляются на проксимальных (отдаленных от ногтевой фаланги) межфаланговых суставах. Они разрастаются медленно, не сопровождаются воспалением. Болезненность также не очень выражена.
Узелковый артроз пальцев кисти рук не только деформирует пальцы, но также приводит к развитию анкилозов и контрактур.
Эрозивный
Эта клиническая форма характеризуется появлением на суставной поверхности эрозий, сопровождающихся разрушением костной ткани, остеосклерозом и разрастанием кости в виде «крыльев чайки» (рентгенологический признак). Это наиболее агрессивная форма заболевания, сопровождающаяся частыми обострениями воспаления, болями, приводящая к быстрой утрате трудоспособности.
Ризартроз
При этой форме поражается I запястно-пястный сустав, расположенный у основания большого пальца. Проявляется болями при движении большого пальца, хрустом при его сгибании. При прощупывании и на рентгене можно обнаружить деформирующие разрастания костной ткани.
Диагностика
Точный диагноз артроза рук можно поставить только в условиях хорошо оснащенной клиники. А тщательное обследование и правильный диагноз – основа для назначения эффективного лечения.
Посттравматический артрит
Травмы суставов встречаются очень часто. Особенно «достается» коленям и голеностопам. В настоящее время установлено, что даже при небольших суставных травмах почти всегда развивается посттравматический артрит. Как будет протекать воспалительный процесс – остро или хронически зависит от тяжести травмы, особенностей организма пострадавшего и своевременности оказания медицинской помощи. Поэтому даже после небольшой травмы стоит обратиться в клинику.
Общие сведения о заболевании
Посттравматический артрит – это воспаление сустава, развивающееся сразу или через некоторое время после травмы. Воспаление после травмы развивается всегда. В некоторых случаях оно протекает незаметно и проходит без последствий, но чаще дает о себе знать в виде болей и нарушения функции суставов через несколько месяцев или даже лет.
Встречается чаще у мужчин молодого возраста. Код по МКБ-10 М13.8 – другие уточненные артриты.
Причины посттравматического артрита
В развитии посттравматического артрита основное значение имеют травмы. Острые травмы: ушибы, растяжения связок, вывихи, переломы пострадавший всегда замечает и связывает с ними дальнейшее воспаление сустава. В большинстве случаев это является поводом для своевременного обращения к врачу.
Травма может иметь и хронический характер. Это случается при постоянном подъеме тяжестей, лишнем весе в сочетании с малоподвижным образом жизни. Иногда острая травма кажется пострадавшему незначительной, и он не связывает с ней появление через некоторое время признаков артрита. Это самые опасные травмы, так как с ними пациент почти никогда не обращается вовремя к врачу, упускает время и позволяет болезни принять хронический деструктивный характер.
Развитию травматического артрита подвержены спортсмены, люди тяжелого физического труда (шахтеры, грузчики), лица, страдающие ожирением и ведущие малоподвижный образ жизни. В группу риска входят также лица, страдающие хроническими воспалительными заболеваниями опорно-двигательного аппарата: ревматоидным артритом, подагрическим артритом и др.
Патогенез – механизм развития болезни
В последние годы было установлено, что даже незначительная травма запускает развитие воспалительного процесса. Происходит это на клеточном уровне. Клетки внутрисуставных тканей вырабатывают провоспалительные (поддерживающие воспаление) биологически активные вещества – простагландины, цитокины и др. Начавшийся воспалительный процесс при острой незначительной травме (небольшом ушибе) может через некоторое время закончиться полным выздоровлением.
Но при наличии таких факторов риска, как сниженный иммунитет, различные хронические заболевания, ожирение воспаление поддерживается длительное время и постепенно приводит к дегенеративно- дистрофическим изменениям в суставе и нарушению его функции.
При сильных травмах кроме описанного механизма включается процесс некроза (отмирания) клеток хрящевой ткани (хондроцитов) непосредственно от механического воздействия. У хондроцитов, окружающих зону некроза, включается механизм аутолиза – саморазрушения. Хрящевая ткань разрушается, процесс поддерживается длительно протекающим воспалением. На месте разрушенного хряща развивается соединительная ткань (паннус), ограничивающая подвижность сустава. Подхрящевая костная ткань начинает разрастаться, что приводит к деформации сустава. Со временем паннус заменяется костной тканью и формируется анкилоз – полная неподвижность сустава.
Подробнее об артрите, его симптомах и лечении в этой статье.
Формы
По характеру течения посттравматический артрит делится на:
- Острый – встречается нечасто, протекает с выраженными симптомами, заканчивается выздоровлением, иногда самопроизвольным, но всегда есть риск перехода острого течения в хроническое. При открытых (ножевых, огнестрельных) ранах воспаление может осложняться гнойной инфекцией и тогда протекает как острый гнойный артрит.
- Хронический – самый частый вариант течения. Патологический процесс начинается и протекает незаметно с медленным формированием нарушения функции сустава.
Симптомы посттравматического артрита
Проявления посттравматического артрита зависят от особенностей и тяжести травмы, характера течения и состояния организма больного.
Первые признаки
При сильной травме и выпоте в полость сустава крови (гемартроз) признаки воспаления в виде отека, покраснения кожи, сильных болей появляются сразу после травмы. При открытых травмах и присоединении гнойной инфекции резко повышается температура тела, появляется озноб, признаки интоксикации, резкий отек и покраснение кожи над суставом. Боли очень сильные, больной не может пошевелить конечностью.
Но очень часто первые признаки воспаления малозаметны. Они появляются через несколько дней и даже недель, нарастают постепенно и проявляются легкой болезненностью при нагрузке или движении, иногда незначительной припухлостью пострадавшего сустава.
Сразу после травмы появляются первые симптомы посттравматического артрита
Явные симптомы
К явным симптомам острого посттравматического артрита относятся: покраснение, припухлость сустава. Характерна болезненность, усиливающаяся при движении. При гнойном остром артрите -нарастание общей интоксикации, болевого синдрома, покраснения и отека околосуставных тканей, ухудшение общего состояния больного.
При хроническом течении явными признаками будут небольшая, но нарастающая болезненность в суставе. Движение сопровождается похрустыванием (особенно отчетливо это ощущается в коленном и голеностопном суставах). Со временем болевой синдром становится постоянным и ограничивает движение конечности. Может пройти несколько лет, прежде, чем появятся признаки деформации сустава. Одновременно появляется сначала частичное, а затем полное ограничение подвижности, связанное с разрастанием соединительной и костной ткани.
Опасные симптомы
Сигналом к обращению за медицинской помощью должны стать любые нарушения со стороны суставов, появившиеся, как сразу после травмы, так и через некоторое время (иногда через несколько месяцев) после нее:
- припухлость, покраснение, боли в области сустава, появившиеся сразу после травмы, нарастающие признаки интоксикации с лихорадкой и недомоганием;
- боли при движении с нарастающей интенсивностью, возникшие через несколько недель после травмы;
- усиление болевого синдрома после травмы у лиц, страдающих хроническим артритом;
- внезапное повышение температуры тела в сочетании с покраснением, отеком и сильными болями в суставе после травмы у лиц, страдающих хроническими артритами.
Чем опасен посттравматический артрит
Травматический артрит опасен тем, что может протекать незаметно, переходя из одной стадии с другую с постепенным нарушением функции сустава и многочисленными осложнениями.
Стадии
Стадии заболевания зависят от характера его течения. Но чаще всего патологический процесс протекает хронически. Выделяют следующие стадии посттравматического артрита:
- Начальная – воспаление синовиальной оболочки – синовит с выпотом в суставной полости. При сильном травмировании разрушается хрящ, покрывающий суставные сочленения. Интенсивность отека, покраснения и болевого синдрома зависит от тяжести перенесенной травмы.
- Развернутая – при остром процессе все симптомы воспаления усиливаются. При хроническом – воспалительный процесс протекает медленно, но постепенно прогрессирует. На участках воспаления и эрозий хряща разрастается соединительная ткань, покрывающая поверхность суставных сочленений. Все симптомы сглажены и протекают незаметно.
- Завершающая при остром течении – все симптомы воспаления постепенно проходят, наступает выздоровление. Или острый процесс переходит в хронический с постепенным прогрессированием.
- Прогрессирующая при хроническом течении – происходит прогрессирование патологического процесса во время обострения, которое сменяется разрастанием плотной соединительной ткани (пролиферацией) во время ремиссии. Развивается мягкий анкилоз – частичная неподвижность. Болевой синдром в области пораженного сустава нарастает, беспокоит постоянно. Небольшие отечность и покраснение появляются во время обострений. Конечность с трудом и в неполном объеме сгибается и разгибается.
- Запущенная – итог хронического воспалительного процесса. Плотная соединительная ткань в суставной полости заменяется на костную и развивается полная неподвижность – костный анкилоз. Костная ткань по краям суставных поверхностей разрастается, деформируя сустав. Болевой синдром постоянный, функция сустава утеряна полностью.
Возможные осложнения
Помочь больному травматическим артритом можно на любой стадии, но чем длительнее протекает патология, тем больше необратимых изменений появляется в суставе. Все возможные осложнения делятся на ранние и поздние. Ранние:
- присоединение инфекции и развитие гнойного воспалительного процесса;
- переход гнойного воспаления на околосуставные ткани с образованием флегмон и абсцессов;
- гнойная инфекция может стать генерализованной, распространиться на многие органы и системы (сепсис).

Осложнения травматического артрита – инфекции, гнойный процесс, абсцесс
- медленное и незаметное развитие болезни с переходом хронического воспаления в дегенеративно-дистрофический; постоянный изматывающий болевой синдром с полной утратой суставной функции.
Чтобы избежать осложнений, нужно обращаться за медицинской помощью, желательно в клинику, имеющую опыт в лечении подобных заболеваний. Например, в медицинский центр «Парамита», Москва.
Что делать, если началось обострение артрита
Алгоритм действий во время обострения посттравматического артрита:
- вызвать врача на дом;
- принять внутрь любое обезболивающее средство: Анальгин, Пенталгин, Ибурофен, Найз и т.д.; на кожу в околосуставной области нанести мазь или гель с обезболивающими свойствами (Вольмарен, Фастум-гель и др.);
- лечь и принять положение, обеспечивающее неподвижность сустава.
Первая помощь при травме сустава:
- вызвать на дом врача или скорую помощь (при сильной травме);
- принять внутрь обезболивающее средство; наружно нанести на травмированную область гепариновую мазь;
- приложить к месту травмы холод;
- лечь и обеспечить неподвижность пострадавшему суставу.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Локализации
Травмировать можно любой сустав. Но некоторые из них страдают чаще и значительнее остальных. Эти колени, голеностопы, локти.
Травматический артрит ног
Суставы ног несут самую высокую нагрузку, поэтому часто страдают при ожирении, малоподвижном образе жизни и постоянном воздействии мелких травм. Эти же суставы в первую очередь травмируются при острых травмах – падениях, ударах и т.д.:
Посттравматический артрит тазобедренного сустава
Посттравматические артриты встречаются не так часто, но протекают тяжело, осложняются гнойными процессами и формированием неподвижности. Особенно часто этот сустав травмируется у пожилых людей с лишним весом и остеопорозом – хрупкостью костей из-за утраты кальция.
Посттравматический артрит коленного сустава
Травмируется чаще остальных суставных сочленений. Особенностью колена является наличие плоской кости – надколенника, который обычно принимает на себя удар. Травматические поражения коленного сустава разнообразны из-за того, что могут пострадать не только сустав, но и многочисленные связки. Это будет поддерживать воспалительный и дегенеративно-дистрофический процессы. В группе риска спортсмены.
Посттравматический артрит голеностопного сустава
Голеностоп также очень часто страдает, в основном не от прямых ударов, а при подворачивании стопы и разрыве связок. В группе риска женщины, которые носят неудобную обувь на высоком неустойчивом каблуке.
Артрит пятки – таранно-пяточно-ладьевидный сустав
Удерживает пяточную кость и передает амортизацию с голеностопного сустава на стопу. Травмируется у спортсменов-тяжеловесов, лиц, страдающих ожирением и плоскостопием. Артрит часто протекает хронически с развитием ограничений подвижности сустава.
Посттравматический артрит рук
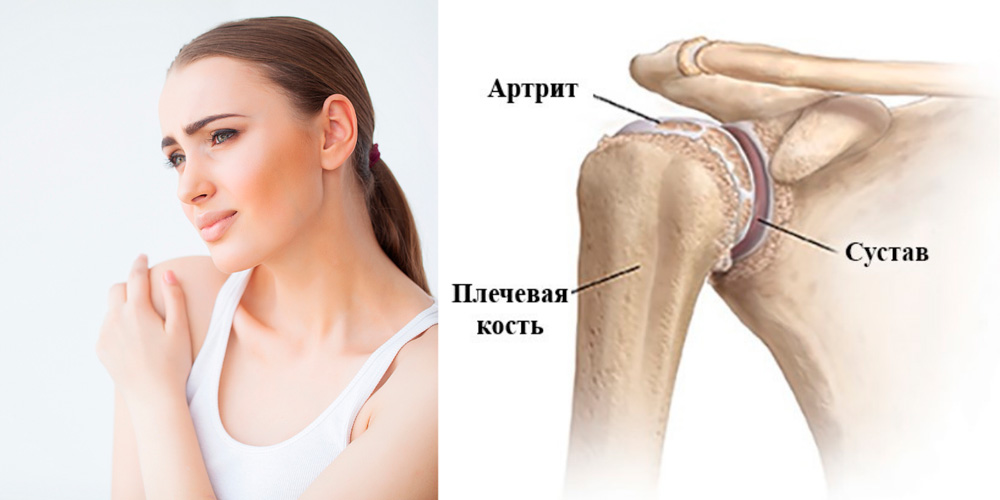
Посттравматический артрит плечевого сустава
Травматические поражения суставов рук встречаются реже, чем ног. Обычно от травматических артритов страдают спортсмены и лица, поднимающие тяжести. Артриты отдельных суставов.
Посттравматический артрит плечевого сустава
Воспаление сустава чаще всего появляется как следствие падения на руку, прямого удара по плечу, а также при резком разгибании руки в плече. Опасны плече-лопаточные артриты, они склонны к длительному течению с постоянным болевым синдромом и снижением функции верхней конечности.
Посттравматический артрит локтевого сустава
Частые мелкие травмы встречаются у теннисистов. Характерно развитие не только артрита, но и эпикондилита – воспаление прикрепляющихся снаружи сухожилий (локоть теннисиста). Протекает артрит длительно, с нарастающим болевым синдромом. Если не лечить, приводит к инвалидности.
Посттравматический артрит суставов запястья и кисти
Артриты встречаются не так часто, причина – бытовое травмирование. Хронические артриты лучезапястного сустава бывают у пианистов, лиц, длительно работающих на компьютере и т.д. При выраженном воспалении часто присоединяется тоннельный синдром запястья – сдавливание отекшими тканями срединного нерва.
Посттравматический артрит пальцев рук
Пальцы травмируются часто. Это могут быть острые бытовые, спортивные и профессиональные травмы. Незначительные травмы вызывают легко протекающие артриты, заканчивающиеся выздоровлением. Переломы и ушибы пальцев опасны лицам с ревматоидным артритом: вызванное травмой воспаление приводит к развитию обострения и стимулирует разрушение суставов.
Травматический артрит височно-нижнечелюстного сустава
Артрит может быть следствием одномоментной травмы или длительного постоянного травмирования. В первом случае развивается острый воспалительный процесс, если его не лечить, то может развиваться стойкий анкилоз с болями и трудностями при открытии рта. Хронический артрит развивается на фоне неправильно прикуса или отсутствия некоторых зубов в зубном ряду и также со временем приводит к постоянным болям и нарушению суставной функции.
Посттравматический шейный артрит
Травматические поражения шейного отдела позвоночника могут приводить к развитию артрита. Острый артрит начинается после удара или ранения шеи. Течение зависит от тяжести травм: отек околосуставных тканей вызывает сдавливание нервных корешков и питающих мозг кровеносных сосудов. Поэтому данная локализация требует своевременного назначения адекватного лечения.
Хронические процессы могут развиваться из недолеченных острых или носить изначально незаметный характер. Развиваются при длительном неправильном положении шеи (во время сна, при работе за компьютером), постоянном мелком травмировании при занятиях спортом и т.д. Проявляется в виде постоянных болей и ограничении подвижности в шее, а также головных болей и перепадов артериального давления.
Диагностика
Поставить правильный диагноз в домашних условиях невозможно, поэтому при подозрении на травму сустава нужно обращаться к врачу. Во время обследования выявляется характер течения заболевания и степень поражения сустава.
Диагностика начинается с осмотра врача, затем он направляет пациента на дополнительные исследования:
Подагрический артрит
В последние годы специалисты отмечают рост заболеваемости подагрой. Лечение далеко не всегда способно предупредить очередной подагрический приступ. Часто это связано с непониманием пациентами необходимости лечения подагрического артрита в состоянии ремиссии, что приводит к хронизации патологического процесса и постепенной утрете функции суставов.
Общие сведения о заболевании
Подагрический артрит – это системное заболевание обмена веществ, связанное с отложением солей мочевой кислоты в суставных и околосуставных тканях. Болеют чаще мужчины после 40 лет. У женщин подагра встречается реже и начинается позже – в постменопаузальном периоде после 50-60 лет. Всего подагрой страдают около 2,5% данных контингентов населения. С возрастом этот процент значительно увеличивается и к 80 годам составляет 9% у мужчин м 6% у женщин. Код по МКБ-10 — М10.
Подагрический артрит коморбиден (часто сочетается) с заболеваниями почек и хронической почечной недостаточностью, сердечно-сосудистыми заболеваниями (стенокардией, высоким АД), сахарным диабетом 2-го типа, ожирением.
Несмотря на то, что лечение этого заболевания разработано, держать под контролем атаки подагры удается далеко не всегда. В основном это происходит из-за непонимания пациентами механизма развития (патогенеза) подагры и отказа или нерегулярного проведения поддерживающей терапии.
Подробнее об артрите, его симптомах и лечении в этой статье.
Причина и механизм развития (этиология и патогенез) заболевания
Причиной подагрического артрита является нарушение пуринового обмена. Пурины – это химические соединения, составляющие основу нуклеиновых кислот, необходимых для образования молекул ДНК и РНК. При распаде клеток пурины разлагаются до мочевой кислоты (МК). Последняя попадает в межклеточное пространство и в плазму крови, соединяется там с натрием, образуя соль – моноурат натрия (МУН).
Повышенное содержание уратов в крови (гиперурикемия – ГУ) может быть следствием генетической предрасположенности (почки не выводят МУН полностью), повышенного артериального давления (АД), употребления большого количества животной пищи, алкоголя.
При избытке уратов, когда они уже не могут растворяться в окружающей жидкости (концентрация МУН более 0,4 ммоль/л), соли кристаллизуются, откладываются в суставных и околосуставных тканях и окружаются белковыми кольцами. Такое образование называется тофусом. Высвобождение МУН из тофуса вызывает иммунологическую реакцию: в синовиальной оболочке и суставной жидкости появляется большое количество нейтрофилов (один из видов лейкоцитов, отвечающих за клеточный иммунитет).
Нейтрофилы заглатывают кристаллы МУН, что вызывает выброс провоспалительных (вызывающих и поддерживающих воспаление) цитокинов и развитие острой воспалительной реакции в синовиальной оболочке. Острые атаки в виде синовитов протекают очень болезненно, но не оставляют после себя каких-либо последствий. Длительное хроническое течение заболевания с частыми повторными атаками приводит к разрушению суставного хряща, разрастанию костной ткани, деформации и нарушению функции сустава. Отложение МУН в почках вызывает снижение их функции.
Факторы, способствующие повышению уратов в крови:
- наличие в рационе большого количества мясных блюд, субпродуктов, яиц, спиртных напитков,
- избыточный вес;
- прием некоторых лекарств – мочегонных, аспирина, никотиновой кислоты, лекарств для снижения АД (Конкор) и др.;
- отравление свинцом;
- усиление распада пуринов при заболеваниях крови, псориазе и др.;
- повышение образования пуринов;
- нарушение функции почек и выведения мочевой кислоты.
Классификация
По причинам возникновения подагрический артрит делится на формы:
- первичную – связанную с наследственными особенностями пуринового обмена м выведением МУН почками;
- вторичную – причиной развития являются какие-то другие заболевания, нарушения питания, вредные привычки и др.
По механизму накопления МУН подагра делится на типы:
- метаболический – повышенная внутренняя выработка пуринов при их нормальном выведении почками;
- почечный – нарушение выведения мочевой кислоты почками;
- смешанный.
По степени тяжести:
- легкое течение – атаки подагрического артрита не чаще 2-х раз в год с поражением не более двух суставов; тофусы единичные не более 1 см в диаметре; осложнений со стороны почек и нарушения суставной функции нет;
- средней тяжести – не более 5 приступов в год с поражением не более 4-х суставов с небольшими изменениями в хрящевой и костной ткани; большое количество мелких тофусов; камни в почках;
- тяжелое – атаки подагрического артрита более 5 раз в год, множественные крупные тофусы и артриты; снижение функции почек.
Симптомы подагрического артрита
Появлению первых симптомов подагрического артрита предшествует порой длительное увеличение концентрации уратов в крови. Поэтому мужчинам после 40 лет, а женщинам после наступления менопаузы нужно периодически проверять содержание солей мочевой кислоты (МК) в крови. Особенно важно это для тех, у кого близкие родственники страдают подагрой. Подагрический артрит развивается при концентрации в крови уратов свыше 0, 4 ммоль/л. Но при наличии такого показателя артрит проявляется только у пятой части больных, остальные могут не подозревать о наличии у себя риска развития подагры.
Первичные признаки
Первый приступ острого подагрического артрита начинается внезапно. Появляются резкие боли в пораженном суставе, ткани над ним отекают, кожа краснеет. Боли очень сильные. Может повышаться температура тела, нарушаться общее состояние больного.

Сильные боли в пораженном суставе, высокая температура тела и плохое состояние больного – первые признаки подагрического артрита.
В половине случаев подагрический артрит начинается с поражения одного сустава. Обычно это первый плюснефаланговый сустав стопы. Могут также поражаться коленный, локтевой, мелкие суставы кисти и др.
Явные симптомы
Атака подагрического артрита продолжается от 2 дней до 2 – 3 недель. Затем наступает полная ремиссия без каких-либо последствий. Следующий приступ обычно развивается в течение года, но иногда ремиссия продолжается несколько лет.
Острый подагрический артрит может рецидивировать в течение ряда лет, но постепенно его течение становится хроническим. Асимметрично поражается несколько суставов, в том числе, обязательно I плюснефаланговый на нижних конечностях.
Под кожей на разгибательной поверхности суставов, а также в области ушных раковин появляются тофусы – мелкие поверхностные узелки или более крупные подкожные узлы, имеющие хрящевую консистенцию. Они безболезненные, но могут воспаляться во время обострения подагрического артрита. В таком случае они становятся болезненными и иногда прорываются на поверхность кожи в виде беловатой массы.
Могут появиться приступы мочекаменной болезни – ураты отлагаются на стенках мочевыводящих путей, а также в почках, что приводит к нарушению их функции.
Когда нужно срочно обращаться к врачу
За медицинской помощью нужно обращаться, если:
- появились суставные боли, сопровождающиеся резким покраснением и отеком тканей; повысилась температура тела, появились озноб и недомогание;
- появились сильные приступообразные боли в нижней части спины – приступ мочекаменной болезни;
- суставные боли беспокоят и в межприступный период – признак хронического течения подагрического артрита.
Чем опасно заболевание
Подагрический артрит опасен тем, что может осложниться:
- стойким нарушением суставной функции и инвалидностью;
- нарушением функции почек;
- мочекаменной болезнью;
- тяжелым течением сердечно-сосудистых заболеваний, сахарного диабета.
Стадии подагрического артрита
Подагрический артрит протекает в 4 стадии:
- Бессимптомная – Повышенное содержание МУН в крови без наличия кристаллов и приступов подагры.
- Бессимптомная – повышенное содержание МУН в крови с наличием кристаллов в синовиальной оболочке и суставной жидкости, но без признаков подагрического артрита и наличия тофусов.
- Интермиттирующая – отложение кристаллов МУН в тканях в сочетании с приступами острого подагрического артрита.
- Хроническая тофусная – наличие тофусов в суставных и околосуставных тканях в сочетании с хроническим артритом, разрушением хрящевой ткани, нарушением суставной функции и поражением почек.
Если подагрический артрит не лечить
При подозрении на подагрический артрит следует немедленно обращаться к ревматологу. Заболевание требует лечения, как во время приступа, так и в межприступный период. Основная причина, по которой развитие подагрических атак не удается взять под контроль, – отказ пациентов от проведения лечения в межприступный период, что неизбежно приводит к:
- гиперурикемии – повышению содержания уратов в крови;
- возобновлению приступов подагрического артрита;
- переходу острого подагрического артрита в хронический;
- разрушению суставов и инвалидности;
- тяжелым осложнениям со стороны почек и сердечно-сосудистой системы.
Что делать при обострениях
При появлении сильных суставных болей в сочетании с резким отеком и покраснением тканей, повышением температуры тела, недомоганием, следует:
- принять любое успокоительное + лекарство из группы нестероидных противовоспалительных средств (НПВС) – Диклофенак (таблетку внутрь или ректальную свечу), Ибуклин, Найз и др. На кожу над больным суставом нанести мазь или гель из этой же группы (Вольтарен, Пенталгин и др.);
- вызвать врача на дом;
- лечь и принять положение, максимально снижающее боль в суставах.
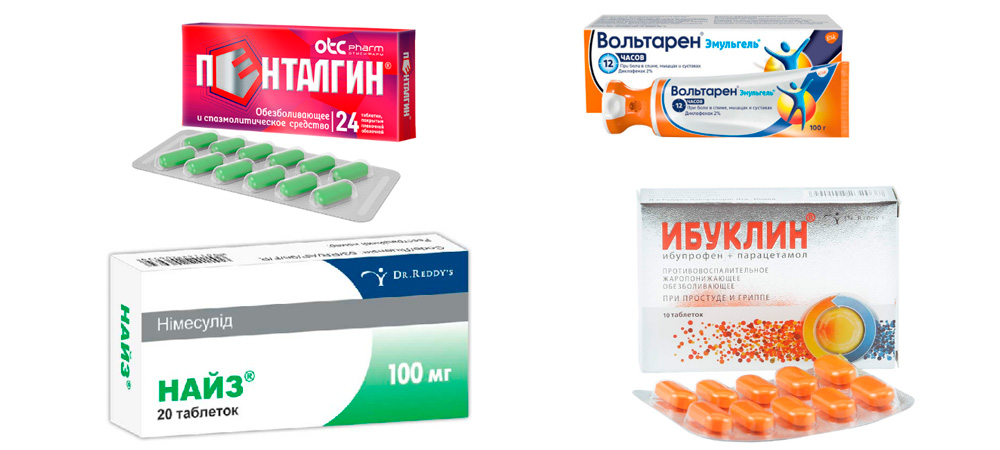
Препараты для лечения обострения подагрического артрита
Локализации
При подагре чаще всего развивается подагрический артрит суставов нижних конечностей. Могут быть и другие локализации, в том числе, поражение суставов верхних конечностей. Для подагры также характерно асимметричные суставные поражения.
Подагрический артрит нижних конечностей
При первичной подагрической атаке в патологический процесс в половине случаев вовлекается 1-ый плюснефаланговый сустав стопы. И даже если этот сустав не поражается самым первым, в дальнейшем в нем все равно развивается подагрический артрит. Околосуставные ткани отекают, кожа краснеет. В дальнейшем на тыльной поверхности стопы появляются мелкие и крупные тофусы.
Подагрический артрит голеностопного сустава встречается реже, в большинстве случаев это происходит при повторных атаках. Голеностоп воспаляется, отекает и краснеет, воспаление переходит на пятку. Возникает сильная боль и невозможность наступить на стопу.
Колено поражается часто, поражения асимметричные, часто сочетаются с поражение м 1-го плюснефалангового и локтевого суставов. Сильные боли, отек и покраснение сочетаются вначале с нарушением функции конечности из-за болей, но при длительном течении подагры происходит суставная деформация и анкилоз (неподвижность).
Тазобедренный подагрический артрит встречается редко, покраснение и отек не так заметны под мощным слоем мышц и связок. Но боли могут быть сильные.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Подагрический артрит верхних конечностей
Мелкие суставные сочленения кисти и пальцев воспаляются часто, при этом пальцы делаются похожими на сосиски. Боли, воспаление и отек очень сильные. На тыле кисти появляются крупные тофузы.
Не менее часто поражается локоть. Поражения асимметричные и часто сочетаются с вовлечением мелких суставчиков кисти и стопы. На разгибательной поверхности плеча и предплечья появляются мелкие и крупные тофусы.
Плечевой подагрический артрит развивается гораздо реже, но протекает болезненно. Отек и покраснение не выражены, на сгибательной поверхности плеча появляются тофусы.
Поражения при подагрическом артрите верхних конечностей обычно асимметричные
Тофусное поражение позвоночника
В середине 50-х годов прошлого века было впервые выявлено поражение позвоночника при подагре. При этом происходит разрастание тофусов в мягких тканях и суставах позвоночника с разрушением их структур.
Чаще всего поражается поясничный отдел, затем – шейный. В спине появляются боли, которые часто принимаются за симптомы остеохондроза. При разрушении позвонков и сдавливании спинномозговых нервов и спинного мозга появляются неврологические симптомы. При поражении шейного отдела – это парезы и параличи верхних конечностей, корешковые боли.
При поражении пояснично-крестцового отдела может осложняться сдавливанием конечного отдела спинного мозга – конского хвоста. При этом нарушается функция органов малого таза – происходит непроизвольное мочеиспускание, дефекация, нарушения потенции.
Диагностика
Несмотря на то, что подагрический артрит имеет ярко выраженную симптоматику, правильный диагноз при первой атаке удается поставить только 10% больных. В остальных случаях выставляется диагноз других видов артритов. Диагностическими критериями подагры являются:
- острый артрит 1-го пальца стопы;
- наличие крупных и мелких тофусов;
- повышенное содержание мочевой кислоты в крови;
- выявление кристаллов МУН в суставной жидкости и тканях.
- общий анализ крови – признаки воспаления;
- биохимический анализ крови – содержание мочевой кислоты более 0,32 ммоль/л; повышение уровня С-реактивного белка (признак воспалительной реакции);
- общий анализ мочи;
- исследование синовиальной жидкости методом поляризационной микроскопии – выявление кристаллов МУН и большого количества лейкоцитов.
- УЗИ суставов – выявление кристаллов МУН на поверхности хряща и тофусов;
- рентгенография суставов – на ранних стадиях изменений нет; на поздних выявляются костные изменения;
- компьютерная томография (КТ) – выявляет наличие изменений в области позвоночника.
Лечение подагрического артрита
Целью лечения подагрического артрита является улучшение исходов заболевания. Для этого применяются в основном медикаментозные методы лечения. Немедикаментозные методы имеют вспомогательное значение.
Медикаментозное лечение
Основными задачами медикаментозного лечения подагрического артрита являются:
- снятие воспалительных явлений и болей при остром артрите;
- предупреждение приступов артрита путем снижения содержания мочевой кислоты в крови.
Лечение острого приступа артрита
В купировании приступа подагрического артрита используют препараты:
- Колхицин – сухой экстракт семян безвременника осеннего. Выпускается в таблетках. Эффективен в первые 12 часов от начала подагрического приступа. Результатом его применения является устранение отека и боли. Назначают препарат в небольших дозировках. Суточная доза делится на несколько приемов. Сначала назначают большую часть суточной дозы, зачтем через час – меньшую. При необходимости прием можно повторить несколько раз в день. Через сутки после начала приступа минимальными дозировками не обойтись, их увеличивают, что способствует проявлению побочных эффектов, главным образом, со стороны ЖКТ. Все дозировки подбираются врачом.
- Нестероидные противовоспалительные средства (НПВС) – снимают воспаление, боль и отек. Эти лекарства делятся на 2 группы: неселективные и селективные. Неселективные или НПВС 1-го поколения подавляют действие биологически активных веществ – простагландинов, поддерживающие воспалительные процессы. Но действуют они не избирательно, подавляя также действие простагландинов, защищающих слизистую оболочку желудка. Поэтому такие препараты, как Диклофенак, Индометацин, Ибупрофен имеют побочные эффекты со стороны желудочно-кишечного тракта (ЖКТ). Тем не менее, некоторым пациентам они подходят и их достаточно часто назначают, как внутрь, так и внутримышечно. Селективные НПВС (Нимесулид, Эторикоксиб, Целекоксиб) относятся ко второму поколению. Они действуют избирательно на провоспалительные простагландины и почти не оказывают воздействия на ЖКТ. Подбор препарата осуществляется индивидуально, в соответствии с особенностями организма пациента.
- Глюкокортикоидные гормоны (ГК) – быстро снимают воспаление, боль и отек, но подходят не всем, так как могут повышать артериальное давление, сахар крови и вызывать обострение язвенной болезни. Назначают короткими курсами внутрь (Преднизолон), внутримышечно (Бетаметазон), в виде внутрисуставных инъекций. В настоящее время стараются применять преимущественно препараты группы НПВС и только при наличии противопоказаний для их применения используют ГК.
- Канакинумаб (торговое название Иларис) – моноклональные антитела к интерлейкину-1бета (ИЛ-1b). ИЛ-1b – это информационные белковые молекулы (цитокины), отвечающие за реакцию воспаления. Антитела связываются с ИЛ-1b и нейтрализуют его действие, что приводит к устранению воспаления и боли. Канакинумаб применяют в индивидуально подобранной дозировке пациентам, имеющим противопоказания к применению Колхицина, НПВС и ГК.
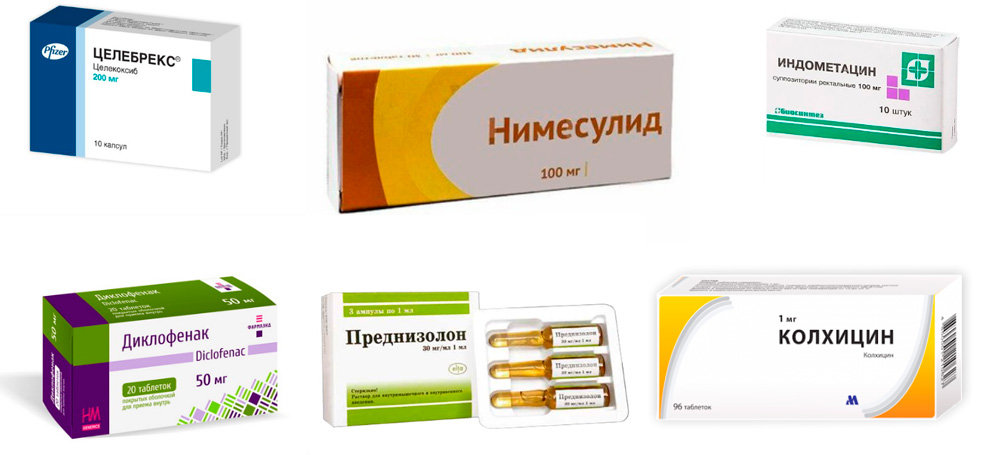
Препараты для лечения подагрического артрита
Снижение содержания мочевой кислоты в крови в межприступный период
Вне приступов пациентам, страдающим подагрическим артритом, назначают длительные курсы уратснижающей терапии (УСТ), понижающие содержание мочевой кислоты (МК) в сыворотке крови, предупреждающие образование кристаллов МК в тканях. При низком содержании МК в крови уже имеющиеся в тканях кристаллы постепенно рассасываются. При наличии хронического подагрического артрита, тофусов содержание МК снижают до минимального (ниже 0,3 ммоль/л), что способствует ускоренному устранению тофусов. При отсутствии тофусов допустимо содержание МК равное 0,36 ммоль/л.
Для уратснижающей терапии при подагрическом артрите применяют следующие группы лекарственных препаратов:
- Группа средств, нарушающих образование мочевой кислоты. Они подавляют действие фермента, участвующего в образовании МК. При их назначении необходим постоянный контроль содержания МК в сыворотке крови. К таким лекарствам относятся:
- Аллопуринол – препарат, применяющийся для лечения подагры более 50 лет. Назначается длительными курсами через 2 недели после окончания подагрического приступа с небольших доз, которые постепенно доводят до необходимых. Иногда дает побочные эффекты со стороны почек, печени, тяжелые аллергические кожные реакции. На начальном этапе лечения часто вызывает обострение подагрического артрита, поэтому его комбинируют с назначением НПВС.
- Фебуксостат (торговые названия – Аденурик, Азурикс) – более современный препарат этой группы, действует избирательно только на один фермент, участвующий в синтезе МК. Другие ферменты не подавляет, поэтому имеет меньше побочных эффектов. Действует мягко и эффективно. Дозы подбираются индивидуально и вначале лечения сочетают с применением НПВС.
- Препараты, усиливающие выведение МК через почки. Назначаются при непереносимости лекарств первой группы или неэффективности их применения:
- Пробенецид – назначается длительными курсами, противопоказан при наличии камней в почках.
- Ферменты, отсутствующие у человека, способные снижать содержание МК в крови. Фермент уриказа присутствует в крови некоторых млекопитающих и снижает содержание в крови МК, но в крови человека его нет. Генно- инженерным способом из бактерий был изготовлен препарат расбуриказа (рекомбинантная бактериальная уриказа), которая применяется при подагрическом артрите, если другими способами снизить МК в крови не удается. Недостатком препарата является повышенная аллергенность, поэтому применяется он строго по показаниям.
Пегуриказа – это уриказа с полиэтиленгликолем, который подавляет повышенную аллергенность. Более современный препарат, но он также применяется строго по показаниям.
Хруст в суставах – когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Немедикаментозное лечение
Данный вид лечения включает в себя:
- диету;
- контроль за течением коморбидных (часто сочетающихся с подагрой и отягощающих ее течение) заболеваний;
- физиотерапевтические процедуры;
- народные средства.
Диета при подагрическом артрите
Пациенты, страдающие подагрическим артритом, не должны употреблять продукты, богатые пуриновыми основаниями. Но последние исследования установили, что отрицательное воздействие оказывают только продукты животного происхождения. Это жирное красное мясо, субпродукты (печень, почки, сердце, мозги), крепкие мясные бульоны, консервы из рыбы в масле, мясные консервы и паштеты.
Напротив, растительные продукты, содержащие пуриновые основания не должны полностью исключаться из рациона. Это орехи, горох, фасоль, чечевица, бобовые, какао и кофе. Очень полезны молочно-растительные диеты с нежирными молочными продуктами, разнообразными овощами и фруктами. Особенно полезны продукты, богатые витамина С, который способствует выведению мочевой кислоты.
Из рациона следует исключить алкоголь: крепкие спиртные напитки и пиво, в том числе, безалкогольное. Разрешается только небольшое количество сухого вина. Не следует употреблять сладости, сдобу и особенно сладкие газированные напитки. Необходимо также отказаться от курения.
Контроль за течением коморбидных заболеваний
С подагрическим артритом часто сочетаются и отягощаю его течение ожирение, сахарный диабет, сердечно-сосудистые и почечные заболевания.
Ожирение требует постоянного контроля массы тела. Это соблюдение диеты с пониженной калорийностью суточного рациона, подвижный образ жизни, курсы лечебной гимнастики.
Сахарный диабет также требует постоянного наблюдения, лабораторного контроля и поддерживающего лечения.
Частыми сопутствующими заболеваниями при подагрическом артрите бывают также артериальная гипертензия (стабильно высокое АД) и ишемическая болезнь сердца с приступами стенокардии. В настоящее время имеются лекарственные препараты, позволяющие стабилизировать состояние таких больных, но для этого необходимо постоянно наблюдение кардиолога.
Осложняет течение подагрического артрита и любая почечная патология. Ее также нужно наблюдать и лечить.
Физиотерапевтические процедуры
Физиолечение является дополнительным методом лечения подагрического артрита. В период подагрической атаки назначают электрофорез с глюкокортикоидными гормонами и ультрафиолетовое облучение пораженной области.
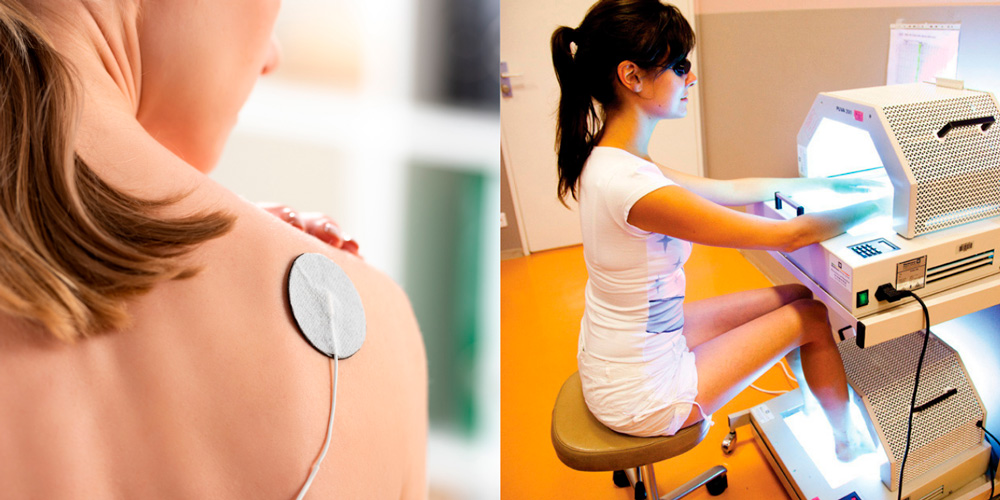
Для лечения подагрического артрита используют электрофорез с глюкокортикоидными гормонами и ультрафиолетовое облучение
В период ремиссии назначают курсы магнито- и лазеротерапии, улучшающие микроциркуляцию крови и восстанавливающие измененные суставные ткани.
При отсутствии подагрических атак в течение полугода можно проводить санаторно-курортное лечение. Подойдут санатории Кавказский Минеральных Вод и Крыма.
О других методах лечения артрита читайте в этой статье.
Народные средства
Чтобы снять воспаление, отек и боль при подагрической атаке, народная медицина рекомендует компрессы с активированным углем. Раньше для этой цели использовали древесный уголь, сегодня достаточно взять 50 таблеток активированного угля, растолочь, развести водой до консистенции домашней сметаны, ввести столовую ложку растительного масла, перемешать и нанести на воспаленный участок, сверху приложить салфетку, компрессную бумагу, вату, прибинтовать и оставить на всю ночь. Отлично снимает воспаление, отек, уменьшает болевые ощущения.
Хирургическое лечение
При крупных тофусах, которые часто нагнаиваются и сдавливают окружающие ткани, нарушая их функцию, проводят их удаление.
Хирургические операции, направленные на восстановление функции сустава, проводятся строго по показаниям, при разрушении хрящевой такни, разрастании костной ткани с суставной деформацией и утратой функции конечности. При полном разрушении сустава проводится его замена на искусственный (эндопротезирование).
Подход к лечению подагрического артрита в клинике «Парамита»
Плазмотерапия в нашей клинике
В нашей клинике разработана уникальная методика лечения подагрического артрита. Применяются два противоположных подхода к выявлению и лечению этого заболевания. Прежде всего, проводится тщательное клиническое, лабораторное и инструментальное обследование пациента. После установления окончательного диагноза и сопутствующих заболеваний, назначается индивидуально подобранное комплексное лечение, включающее:
- современные западные методики, в том числе с применением новейших лекарственных препаратов; это позволяет устранить воспаление и боли при подагрической атаке и поддерживать нужный уровень мочевой кислоты в сыворотке крови в межприступный период;
- традиционные восточные методики, оказывающие регулирующее воздействие на организм в целом и на очаг воспаления; методики позволяют устранить боль уже после первого сеанса; после курса лечения пациент ощущает прилив сил и полное обновление.
Проведенный курс лечения и правильно подобранная уратснижающая терапия позволяет пациенту надолго (в большинстве случаев до конца жизни) забыть о приступах подагры. Более подробную информацию о лечении в клинике вы сможете получить на нашем сайте.
Общие клинические рекомендации пациентам с подагрическим артритом
Всем больным, страдающим подагрой, рекомендуется:
- соблюдать диету, вести подвижный образ жизни;
- выполнять все назначения врача, в том числе принимать назначенные уратснижающие лекарства;
- следить за своим весом;
- лечить сопутствующие заболевания: сахарный диабет, ожирение, стенокардию, высокое АД, хронические заболевания почек.
Профилактика подагры
Подагра чаще всего связана с наследственными особенностями обмена. Не есть также факторы, предрасполагающие к развитию этого заболевания. Если устранить их влияние, то, даже имея отягощенную наследственность, можно значительно снизить риск развития заболевания. Для этого нужно выполнять следующие рекомендации:
Диагностика и лечение кисты почек у женщин и мужчин
Кистой в медицине называют полость, которая имеет свою стенку и содержимое. Капсулированный очаг может формироваться почти в любых тканях или органах. Полостное образование в почках – самый часто встречаемый вид кист забрюшинного пространства. Они имеют множество разных форм, а в размерах способны достигать 10 см. Консервативное лечение кисты почки проводится редко. Образование обязательно подлежит удалению, иначе высок риск его разрыва и распространения содержимого на окружающие ткани.
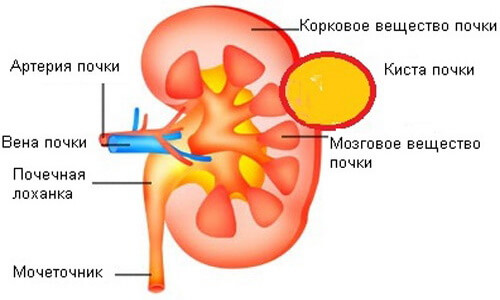
Причины кисты почек
Взаимосвязь причин и лечения кисты в почках не всегда имеет первостепенное значение, поскольку назвать точно, почему она возникает, сегодня нельзя. Врачами называются лишь факторы риска, которые часто выявляются у пациентов с таким диагнозом. Он может быть врожденным или приобретенным.
Врожденные причины кисты почки связаны с воздействием неблагоприятных факторов на ребенка еще внутри утробы. К ним относятся:
- воздействие рентгеновских лучей во время беременности;
- злоупотреблению матерью алкогольными напитками;
- перенесенные инфекции мочевыделительных органов;
- постоянный контакт с солями тяжелых металлов, хлором, свинцом;
- курение;
- травмы области поясницы.
Приобретенные кисты могут быть связаны с травматическими и инфекционными факторами. Они начинают формироваться в почечных канальцах, у которых нарушается связь с другими почечными структурами. Канальцы наполняются жидкостью и увеличиваются в размерах до нескольких миллиметров, а еще в них происходит усиленный рост тканей.
От чего появляется приобретенная киста на почке:
- застойных явлений в почке;
- гормональном дисбалансе; ;
- дисплазии соединительной ткани в области почек;
- травм в области поясницы; .
У мужчин кисты встречаются чаще, несмотря на отсутствие различий в строении. Причиной выступают нарушения продукции и обмена гормонов в организме. Из-за этого у мужчин с кистой почки в 7 раз выше и риск развития аденокарциномы органа.
Симптомы кисты почек
Пока размеры кисты не слишком большие, состояние человека может оставаться без изменений. По мере прогрессирования и роста образования появляются характерные признаки. К основным симптомам кисты на почках относятся:
- боль в области поясницы;
- проблемы с мочеиспусканием;
- почечная колика;
- примеси крови в моче;
- повышенное давление.
Виды и стадии заболевания
Кистозные образования бывают единичными или множественными. Они могут формироваться в правой и левой почках, в разных частях органа. Чаще всего киста образуется в толще ткани или под капсулой почки. Содержимое прозрачное, что указывает на доброкачественность процесса. Но еще существуют геморрагические (с примесями крови) и гнойные кисты. Их кисты тонкие, с признаками хронического воспаления.
Также бывают простые и сложные кисты. Предрасположенность к простым кистам почек увеличивается с возрастом. Они представляют собой сферическую полость с прозрачной жидкостью. Встречаются чаще всего и считаются безопасными, в том числе в отношении развития рака почки.
Сложные кисты почек отличаются от простых наличием сегментов и камер, а также неровными контурами. В случае толстых стенок есть риск злокачественного перерождения. Размеры кисты почки редко достигают больших значений.
В зависимости от строения выделяются:
- Синусная киста почки. Простая, располагается у ворот почечного синуса или самой почки. Чаще встречается у женщин в возрасте старше 50 лет.
- Паренхиматозная киста. Чаще носит врожденный характер, в ряде случаев может рассасываться. Образование находится прямо в паренхиме почек, откуда и пошло название.
- Солитарная киста. Простая киста округлой формы без включений и перегородок, не связанная с выводящей системой почки.
Как диагностируют
Обнаружить кисту почки можно на УЗИ забрюшинного пространства. Если есть подозрение на очень маленькие новообразования, прибегают к компьютерной томографии (КТ). Определить границы и изучить кисту со всех сторон помогает магнитно-резонансная томография (МРТ). Дополнительно пациенту назначают общий анализ крови и мочи.
Методы лечения кисты почек
Схему и способы, как лечить кисту в почке, определяет только квалифицированный врач-уролог. Специалист основывается на опросе пациента и результатах проведенных обследований. Если киста не доставляет боль и дискомфорт, не увеличивается в размерах (достигает в диаметре не более 5 см), то врачи придерживаются выжидательной тактики. Пациент постоянно находится под наблюдением, регулярно посещая врача и сдавая необходимые анализы.
Если образование растет, превышая в размерах 5 см, становится причиной тяжелых симптомов и серьезных осложнений, то необходимо удаление кисты почки. Возможные методы хирургического вмешательства:
- Чрескожная пункция для откачивания жидкости из полости кисты.
- Дренирование под контролем ультразвукового аппарата с введением в полость склерозирующего вещества, склеивающего стенки образования изнутри.
- Лапароскопия кисты почки – удаление всего образования целиком вместе с окружающей капсулой. Проводится, если другие процедуры по каким-то причинам невозможны.
В некоторых случаях операция по удалению кисты почки проводится методом нефроэктомии, т. е. резекции вместе с органом. Такие серьезные вмешательства показаны только при образованиях особо крупных размерах и выраженном отмирании тканей.
В Государственном центре урологии прибегают преимущественно к органосохраняющим операциям, что позволяет снизить риск рецидивов и осложнений. Но здесь очень важно поведение пациента – нужно как можно раньше обратиться к врачу. В нашей клинике вы можете получить медицинскую помощь по полису ОМС. Для этого вам достаточно записаться на прием к урологу и пройти назначенные специалистом обследования.
По будням Вы можете попасть на прием к урологу в день обращения

Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
- опухоли почек и верхних мочевых путей;
- рак предстательной железы и мочевого пузыря;
- мочекаменная болезнь;
- аденома простаты;
- гидронефроз, стриктура мочеточника и др.
На консультации уролог подробно ответит на все интересующие вас вопросы
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы (о том, что еще должно вас насторожить, читайте тут), обратитесь за помощью к врачу урологу.
- знакомство врача с историей болезни пациента;
- осмотр;
- постановку предварительного диагноза, назначение анализов и необходимых процедур.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Не оттягивайте посещение клиники – приходите на консультацию уролога в Государственный центр урологии в Москве – клинику урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова. Доверьте свое здоровье грамотному специалисту!
Чтобы встреча с врачом прошла максимально эффективно, подготовьтесь к первичной консультации
- Возьмите с собой больничные выписки; результаты всех обследований, которые Вы проходили в последние 2–3 года (включая рентгены и томографии); заключения специалистов.
- Из обязательных документов нужно принести паспорт, полис.
Записаться на прием к урологу в Москве можно несколькими способами:
- звоните по тел. +7 (499) 409-12-45 или +7 (926) 242-12-12 в любой день недели с 8:00 до 20:00;
- или заполните форму на сайте.
Запись на прием
В будний день мы сможем назначить вам консультацию уже через несколько часов после обращения.
Лечение хряща коленного сустава

Глазков Юрий Константинович Главный врач
- травматолог-ортопед
- травматолог-хирург
- спортивный травматолог
- ортопед
- Принципы лечения
- Консервативные методы
- Коррекция образа жизни
- Физиотерапия
- Лечебная физкультура
- Медикаментозная терапия
- Хирургические методы
Внутри коленного сустава есть хрящи. Они покрывают суставные поверхности костей: бедренной и большеберцовой. Хрящи смягчают трение. Они обеспечивают сохранность внутрисуставных структур даже на фоне интенсивных физических нагрузок. К сожалению, в силу различных заболеваний возможно истончение или механическое повреждение хрящей. В этом случае пациенту требуется лечение.
Лечение хряща коленного сустава

Лечение хряща коленного сустава
Принципы лечения
Подходы к лечению зависят от того, по какой именно причине истончился хрящ. Это может произойти в результате:
- воспалительных заболеваний;
- дегенеративных процессов;
- травм;
- проведенных хирургических операций.
Лечение может быть направлено на устранение симптомов, замедление дегенеративных процессов, купирование воспаления, усиление регенераторных способностей хрящевой ткани. Иногда требуется хирургическое вмешательство. Оно позволяет выполнить замещение дефектов хрящевой поверхности.
Консервативные методы
Если гиалиновый хрящ коленного сустава истончен, лечение начинают консервативными методами. Применяются такие способы терапевтического воздействия:
- Коррекция образа жизни.
- Физиотерапевтическое лечение и массаж.
- Лечебная физкультура.
- Медикаментозная терапия.
Коррекция образа жизни
Изначально необходимо устранить все факторы, которые могут провоцировать истончение хряща коленного сустава. Лечение начинают с того, что пациенту рекомендуют отказаться от тяжелой физической работы, спорта. Потому что при продолжающемся механическом раздражении хряща он будет повреждаться, а полноценное восстановление хрящевой ткани невозможно по причине его слабого кровоснабжения.
- снижение массы тела, если ИМТ превышает 25 кг/м2;
- уменьшение нагрузки на больную ногу;
- применение ортопедических приспособлений (ортезов, стелек);
- использование трости или костылей.
Физиотерапия
Физиотерапевтическое лечение применяется с целью уменьшения отека, боли. Оно позволяет улучшить кровообращение в той зоне тела, которая находится в непосредственной близости к поврежденным коленным хрящам. В результате улучшается трофика тканей, уменьшаются явления гипоксии, ускоряются регенераторные процессы.
Применяются такие виды физиолечения:
- электрофорез;
- гальванизация;
- фонофорез;
- электростимуляция;
- магнитотерапия;
- лазеротерапия;
- вибромассаж и другие.
Физиотерапия часто сочетается с медикаментозным лечением. Местные препараты наносятся на кожу. Затем проводится электрофорез или фонофорез для их лучшего проникновения внутрь суставной полости.
Физиотерапия

Физиотерапия
Лечебная физкультура
Физические тренировки помогают укрепить мышцы, разгрузить коленный сустав. Они также способствуют восстановлению хряща за счет улучшения кровообращения. При нагрузке к мышце приливает кровь. Расширяются сосуды. Поэтому кровоснабжение суставной капсулы возрастает. Улучшается и кровенаполнение тех частей хряща, которые прилегают к капсуле.
Медикаментозная терапия
Применение препаратов остается одним из главных способов лечения. В данный момент не существует лекарственных средств, которые гарантированно восстанавливают хрящи или хотя бы предотвращают их дальнейшее разрушение. Однако ряд лекарственных средств позволяют добиться неплохих результатов за счет усиления регенераторных процессов, снижения воспаления, защиты хряща от сильных механических воздействий.
Препараты могут использоваться такими способами:
- применяются внутрь;
- вводятся внутримышечно или внутривенно;
- наносятся на кожу над коленным суставом;
- вводятся инъекционно внутрь сустава.
Так как в большинстве случаев происходит постепенное разрушение хряща коленного сустава, лечение проводится таблетированными формами препаратов. Они удобнее в использовании и не требуют постоянного участия медицинского персонала в лечебном процессе.
Часто применяются и внутрисуставные инъекции. Они хороши тем, что позволяют после нескольких введений лекарств получить устойчивый длительный результат. Он сохраняется полгода или год. Применение уколов в колено позволяет снизить потребность в медицинских препаратах, которые применяются перорально. Соответственно, уменьшается медикаментозная нагрузка и риск побочных эффектов.
Кремы и гели – это вспомогательное лечение. Оно исключительно симптоматическое. Используется для уменьшения боли, устранения отека. Нет местных препаратов, которые могли бы восстановить суставные хрящи колена или хотя бы замедлить их дегенерацию.
Медикаментозная терапия

Медикаментозная терапия
Основные группы препаратов, которые применяются для лечения хрящей коленных суставов
НПВС. Эти препараты не могут восстановить хрящи. Но они способны в некоторых случаях замедлить их дегенерацию за счет устранения воспалительного процесса. Кроме того, нестероидные противовоспалительные средства принимаются с целью снижения болевого синдрома, который неизбежно развивается в случае истончения хрящей из-за сильного трения суставных поверхностей во время выполнения любых движений в коленном суставе.
Хондропротекторы. Это препараты хондроитина и глюкозамина. Их получают из хрящей животных. Хондропротекторы вводятся внутрь сустава, инъекционно внутримышечно, наносят на кожу или принимают внутрь.
Только последний способ применения имеет смысл с точки зрения доказательной медицины. Нанесение хондропротекторов на кожу в виде геля не имеет доказанной эффективности. Введение в сустав или внутримышечно приносит пользу, но лечение нужно длительное (от 6 месяцев), а при таком способе введения переносимость терапии значительно ухудшается.
Несмотря на то, что врачи очень часто назначают хондропротекторы внутрь в капсулах, нет доказательств, что они восстанавливают суставной хрящ. Исследования лишь показывают, что при артрозе коленного сустава длительное применение хондроитина в комбинации с глюкозамином позволяет уменьшить симптомы заболевания.
Гиалуронат. Вводится внутрь коленного сустава. Подобные препараты также выпускаются в лекарственных формах для наружного использования или для применения внутрь. Однако такие способы лечения не имеют убедительных доказательств эффективности. Поэтому гиалуронат в таблетках в основном продается как биологически-активные добавки, а не препараты.
Введение гиалуроновой кислоты внутрь сустава позволяет повысить её концентрацию в синовиальной жидкости. Уменьшается трение хрящей, предотвращается их дистрофия. Симптомы уменьшаются или уходят на несколько месяцев. После этого инъекцию гиалуроната можно выполнить повторно.
PRP. Этой аббревиатурой обозначают богатую тромбоцитами плазму. Её получают из собственной крови пациента, центрифугируют, а затем вводят в сустав. Это один из самых эффективных способов усиления регенерации хрящей. Тромбоциты выделяют большое количество факторов роста. В результате репарация хрящевой ткани усиливается. Но восстановление хрящей колена возможно только в случае ранней стадии артроза или при незначительном их травматическом повреждении.

PRP
Хирургические методы
При значительных дефектах суставной поверхности восстановление хрящевой ткани возможно только хирургическими методами. Для этого используется множество различных методов. Некоторые из них очень дорого стоят и доступны только за границей (Германия, Швейцария, США). Одни способы появились недавно, другие применяются уже более 50 лет.
Наибольшую эффективность хирургические методы восстановления хряща имеют при:
- рассекающем остеохондрите;
- травматическом повреждении колена;
- остеоартрозе до 2 степени.
При других заболеваниях, а также в случае выраженного гонартроза полноценно восстановить хрящевые поверхности часто не удается.
Основные хирургические методы восстановления гиалинового хряща коленного сустава:
Субхондральная туннелизация. Врач просверливает в нескольких местах хрящ и субхондральную костную ткань. Открывается кровотечение. Результатом становится образование на месте искусственно нанесенной травмы волокнистого хряща.
Микрофрактурирование. Усовершенствованная методика, которая постепенно вытесняет туннелизацию. Механизм воздействия аналогичный. Формируются множественные микропереломы субхондральной кости с сохранением её каркаса. Методика более безопасна, потому что исключаются ожоговые повреждения хрящей, неизбежные при сверлении.
Аутотрансплантация хряща. Применяется для закрытия тех дефектов суставной поверхности, которые подвергаются максимальным механическим нагрузкам. Здесь хрящи имеют наибольшую толщину. Для аутотрансплантации берутся хрящи с другого участка тела пациента и подсаживаются в коленный сустав. Недостатками метода является дополнительная травматизация донорских участков и недостаток материала при обширных хрящевых дефектах.
Имплантация аутологичных хондроцитов. Берут маленький фрагмент хряща, затем культивируют. Фактически, для пациента выращивается новый хрящ. Его закрепляют на матрице, придавая нужную форму, и имплантируют в сустав. Метод максимально эффективен у пациентов до 55 лет, при дефекте хрящевой поверхности до 10 квадратных сантиметров. Недостатки: высокая стоимость и необходимость проведения двух операций (для забора хряща, а затем для его имплантации в колено).
При появлении признаков повреждения суставных хрящей человек должен обращаться к врачу как можно быстрее. Есть немало способов восстановления суставных поверхностей колена, однако большинство из них становятся малоэффективными в запущенных клинических случаях.
Повреждения менисков, повреждение крестообразных связок, повреждение коллатеральных связок, патология синовиальных складок, удаление инородных тел коленного сустава, лечение патологии надколенника, лечение дефектов хряща, лечение артроза коленного сустава (гонартроза)